 Жировая болезнь печени
Жировая болезнь печени
Жировая болезнь печени
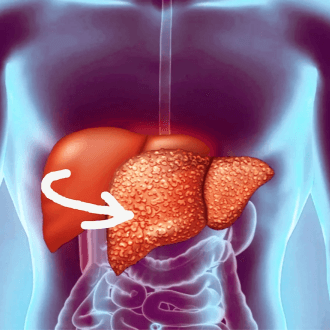
Что такое жировая болезнь печени?
Неалкогольная жировая болезнь печени (НАЖБП) – патология этого органа неинфекционной природы, характеризующаяся клинико-морфологическими изменениями его структуры, такими как избыточное накопление в гепатоцитах молекул жира (триглециридов), стеатогепатит, фиброз, цирроз. Иные названия заболевания – «жирная» печень, жировой гепатоз.
НАЖБП характеризуется относительно доброкачественным течением, однако тесная связь ее с рядом болезней обмена веществ повышает риск развития осложнений со стороны сердца и сосудов, ухудшающих прогноз пациента, уменьшающих качество и длительность его жизни.
Установить факт наличия жировой болезни печени, выяснить ее этиологию, подобрать верную тактику лечения вам помогут врачи сети медицинских центров «СМ-Клиника». Обратитесь к нам и сохраните здоровую жизнь на многие годы.
Лечением данного заболевания занимается:
Гепатолог Гастроэнтеролог
О заболевании
Накопление в гепатоцитах молекул жира приводит к нарушению структуры мембран этих клеток, изменяет процессы окисления, обмена веществ внутри них. В результате пораженные клетки разрушаются, на месте них формируется фиброзная (можно сказать, рубцовая) ткань, работа печени нарушается, что, в свою очередь вызывает изменения биохимического состава крови, повышает риск развития метаболического синдрома, приводит к формированию цирротических изменений в органе.
Жировая болезнь печени может развиться у любого человека возрастом 30 лет и старше, не злоупотребляющего, но регулярно употребляющего небольшие дозы алкоголя, предпочитающего жирную калорийную пищу, ведущего малоподвижный образ жизни. И хоть в большинстве случаев данная патология протекает практически или абсолютно бессимптомно, структурные изменения в органе прогрессируют, нарастают нарушения процессов обмена веществ, что отражается в результатах дополнительных методов обследования. Распространенность заболевания в мире составляет в среднем около 20%.
Виды
По количеству жировых включений в гепатоцитах различают 4 степени (стадии) неалкогольной жировой болезни печени:
- 0 – на поверхности отдельных гепатоцитов определяются мелкие капли липидов;
- I – средние и большие капли жира локализуются поверхностно на небольших очагах функциональных клеток органа;
- II – триглицериды пропитывают гепатоциты, накапливаются внутри них;
- III – жиры поражают структурную ткань органа диффузно по всей поверхности, скапливаются в межклеточном пространстве, формируют кисты.
Исходя из причин развития жировая болезнь печени бывает первичной (обусловленной метаболическим синдромом) или вторичной (возникающей в результате воздействия на организм гепатотоксичных внешних факторов – приема агрессивных медикаментов, операции на органах пищеварительной системы, продолжительного голодания).
Симптомы
В начальной стадии патологического процесса внешние признаки болезни отсутствуют. Пациент может узнать о ее наличии совершенно случайно в связи с профилактическим обследованием или обратившись к врачу по поводу иного заболевания. Гепатоцитам свойственна активная регенерация, поэтому функциональные способности органа сохраняются в течение длительного периода с момента начала НАЖБП.
Но со временем функция поврежденных клеток все же снижается – возникают симптомы жировой болезни печени:
- ощущение тяжести, некий дискомфорт в правом подреберье, эпигастрии;
- тошнота;
- отрыжка;
- горький привкус во рту;
- общая слабость, утомляемость, сниженная работоспособность;
- повышение массы тела;
- ничем не объяснимый на первый взгляд субфебрилитет;
- появление сосудистых звездочек на коже.
В случае далеко зашедших форм заболевания и развития осложнений возможно пожелтение кожи, склер, слизистых, кожный зуд, асцит.
Причины
Эта патология – результат неправильного образа жизни, следствие нарушения процессов обмена липидов в организме. Провоцирующими факторами являются:
- абдоминальное ожирение (талия объемом более 80 см у женщин, 94 см у представителей сильного пола);
- заболевания эндокринной системы (гипертиреоз, синдром Иценко-Кушинга);
- нарушение толерантности к глюкозе, инсулиннезависимый сахарный диабет;
- несбалансированное питание;
- полностью парентеральное питание (путем внутривенного вливания питательных растворов);
- острые и хронические инфекционные болезни печени;
- врожденные аномалии строения печени, наследственный дефицит ферментов, которые участвуют в обмене жиров;
- малоподвижный образ жизни;
- артериальная гипертензия;
- прием некоторых лекарственных препаратов (амиодарон, кортикостероиды).
На смёпках с 1 Израильской
Хочу переделать мир. Кто со мной?






 Ответить с цитированием
Ответить с цитированием